jugaslawija
Сладкая кровь: причины и способы лечения диабета ( 6 фото )
К 2050 году диабет станет не страшнее, чем кариес сегодня. Генная терапия, искусственная поджелудочная железа и даже перепрограммированные клетки печени призваны бороться с врагом, которого человек мог бы победить самостоятельно
Число больных диабетом в мире за 30 лет выросло почти на четверть. По прогнозам, в 2030 году страдать от диабета будет каждый десятый взрослый. И при этом подавляющее большинство пациентов заболели, потому что не стали отказывать себе во вкусной и нездоровой пище.

Legion Media
Впрочем, благодаря науке они могут и дальше предаваться чревоугодию — уже сегодня диабет можно держать под контролем, не давая развиться осложнениям. А если лекарства продолжат создавать теми же темпами, что и сегодня, то в 2050 году диабет будет просто досадной неприятностью.
Лишние молекулы
Диабет развивается, когда в организме ломается механизм усвоения глюкозы. Углеводы из мороженого, картошки и любой другой пищи распадаются на молекулы простых сахаров. Важнейший из них — глюкоза, незаменимое топливо для работы мозга, мышц и других тканей. В норме, попав из кишечника в кровь, глюкоза довольно быстро распределяется по клеткам, которые в ней нуждаются. Но без инсулина клетки останутся голодными и не смогут забрать ни одной молекулы сахара, даже если кровь превратится в сироп.
Инсулин вырабатывает поджелудочная железа. И если по каким-то причинам ее клетки не могут производить нужное количество гормона, то у человека развивается диабет 1-го типа. Если же гормон синтезируется, но клетки перестают чувствовать его, то говорят о диабете 2-го типа. В обоих случаях клетки не получают энергии, а в крови накапливается глюкоза.
Именно избыточный сахар и приводит к тяжелым последствиям диабета. Лишние молекулы глюкозы связываются с белками, из которых состоят оболочки кровеносных сосудов, и со временем портят их: стенки теряют гибкость, а просвет сосуда уменьшается. Несколько лет без лечения — и кровоснабжение всех органов необратимо нарушается. Чтобы спасти организм от повреждений, больным колют инсулин, причем дозу необходимо рассчитывать исходя из количества попавшей в организм глюкозы. Искусственно введенный гормон помогает клеткам забрать сахар из крови, не давая глюкозе оседать на сосудах.
Диабет 1-го типа
Эта болезнь чаще всего развивается, когда иммунная система выходит из строя и начинает нападать на те клетки поджелудочной железы, которые производят инсулин, их называют бета-клетками. По крайней мере, в части случаев заболевание наследуется, и первые симптомы появляются еще в детстве. Ученые разработали несколько стратегий борьбы с болезнью.

Joana Kruse / Alamy via Legion Media
Научить иммунитет
Основная сложность с «натаскиванием» иммунной системы — отучить клетки-стражники нападать на поджелудочную железу, но при этом не нарушить их способность бороться с инфекциями, опухолевыми клетками и прочими врагами организма. В последние годы ученые приблизились к решению этой дилеммы. Например, специалисты шведской компании Dyamid Medical готовятся* начать клинические испытания так называемой противодиабетической вакцины. Результаты, которые были ранее получены на животных, восхищают: одна инъекция останавливает разрушение бета-клеток почти на три года.
У лекарства один недостаток: чтобы оно было эффективным, диабет нужно выявить в самом начале, когда лишний сахар еще не сделал свое черное дело. Зачастую на такой ранней стадии у больных нет никаких симптомов, и даже уровень сахара в крови и моче не повышен. Если же заболевание чуть запустить, вакцина уже не поможет.
* По состоянию на 2022 год компания продолжает клинические испытания вакцины, которые пока что вызывают у исследователей умеренный оптимизм
Вставить робожелезу
Большинство лабораторий сегодня ищут способ не излечить диабет, а облегчить жизнь тем, кто от него уже страдает. Основная задача — добиться того, чтобы людям не нужно было ежеминутно думать об уровне глюкозы в крови. Самый очевидный путь — заменить поджелудочную железу на искусственную.
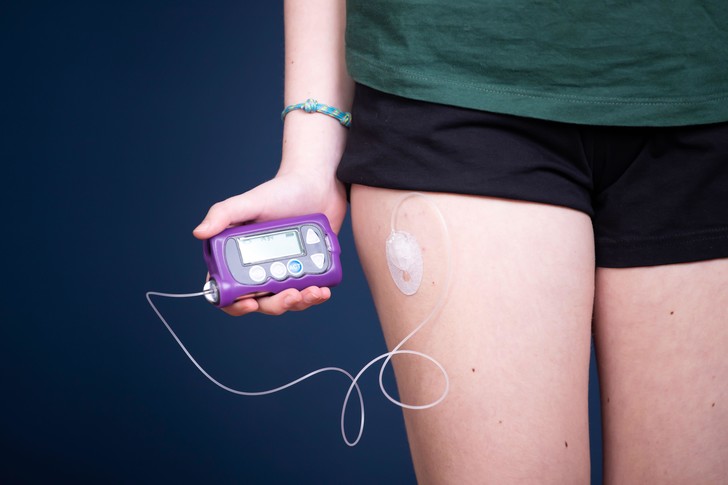
Erika Eros / Alamy via Legion Media
Механический орган устроен довольно просто: это помпа, которая вбрасывает в кровь инсулин в ответ на изменение уровня глюкозы. Главная проблема моделей, которые есть на рынке сегодня, — датчик глюкозы не получается встроить в кровоток без риска образования тромбов. В итоге механическая железа слишком медленно реагирует на изменение уровня сахара, а ведь еще нужно время на то, чтобы подействовал инсулин. Искусственный орган хорошо работает, когда человек спит или просто сидит, но стоит ему поесть, как помпа перестает справляться.
«Исследователи продолжают разрабатывать быстродействующий инсулин, который приблизит помпы к полной автономии, — говорит Аарон Ковальский, вице-президент американского фонда JDRF, поддерживающего исследования диабета. — Мы ожидаем, что системы, автоматически подающие инсулин, будут созданы в ближайшие 3–5 лет*. В перспективе их сможет применять большинство людей с диабетом 1-го типа, но перед этим еще предстоит пройти длительный процесс официального утверждения».
* Испытания таких помп действительно начались, и к 2022 году устройства с вживляемым датчиком глюкозы неоднократно показали свою эффективность
Перепрограммировать печень
Идеальным лекарством от диабета стала бы новая поджелудочная железа, но ее создание — пока дело отдаленного будущего. Сейчас многие лаборатории работают над перепрограммированием отдельных клеток. Например, исследователи из Медицинского центра имени Хаима Шиба в Израиле уже много лет пытаются заставить печень взять на себя функции поджелудочной железы.
Ученые активируют в клетках печени гены, отвечающие за синтез инсулина. Само по себе это несложно, куда труднее научить клетки печени вырабатывать инсулин в нужное время и в нужных количествах. Есть первые результаты испытаний на животных, но переносить методику на человека пока рано.
Другой путь — пересадка больным бета-клеток от донора, а в далекой перспективе и от животных. Чтобы защитить спасительные, но чужеродные клетки от нападок иммунной системы, исследователи помещают их внутрь специальных маскировочных мембран. Помимо маскировки, капсула, сделанная из такой мембраны, должна быстро пропускать глюкозу и выработанный в ответ на нее инсулин.
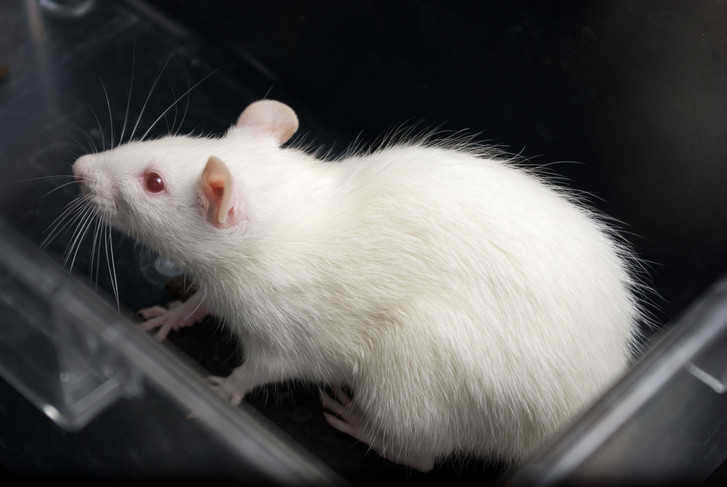
Luka Čulig / Alamy via Legion Media
Один из сторонников этого направления, профессор Эммануэль Опара из Института регенеративной медицины Уэйк-Форест, рассказывает: «Крысы с диабетом, которым были пересажены инкапсулированные бета-клетки, в наших экспериментах чувствуют себя лучше, чем если бы мы просто кололи им инсулин. Мы считаем, что это связано с выработкой такими клетками С-пептида — побочного продукта производства инсулина, который, как предполагается, предотвращает осложнения диабета. Если мы сейчас получим финансирование, чтобы провести эксперименты на приматах, то через три года сможем дойти и до клинических испытаний».
Ввести нужный ген
Самый спорный, но и самый многообещающий подход к излечению диабета 1-го типа — генная терапия. Идея проста: ввести в клетки больного фрагмент ДНК, который отвечает за выработку инсулина. Но при попытке сделать это возникает множество сложностей: например, если генный материал встроится не туда, клетка может стать раковой.
Кроме того, ГМ-клетки в каждый момент должны производить нужное количество инсулина, а значит, необходимо создать еще и механизм обратной связи. Тем не менее работа в этом направлении кипит. В 2013 году профессор Фатима Бош и ее коллеги из Автономного университета Барселоны опубликовали результаты четырехлетних наблюдений за больными диабетом собаками, в клетки которых была вставлена такая «лечебная» ДНК.
В течение четырех лет животные не получали другого лечения, но вырабатывали инсулин, как здоровые. За время эксперимента ученые не увидели осложнений, характерных для диабета. Авторы не предлагают немедленно использовать методику для людей, но уверены, что в ветеринарную практику ее можно внедрять смело.
Хроника борьбы с сахаром
1889 год. Открытие связи поджелудочной железы с регуляцией уровня сахара.
1922 год. Первая инъекция инсулина, выделенного из поджелудочной железы теленка
1923 год. Нобелевская премия за открытие инсулина и разработку методов его очистки.
1952 год. Доказана эффективность метформина, первого лекарства против диабета 2-го типа.
1958 год. Нобелевская премия за расшифровку структуры инсулина.
1978 год. Создание генно-модифицированной бактерии, производящей человеческий инсулин.
1993 год. Исследование механизма развития осложнений из-за повышенного уровня глюкозы.
2006 год. Начало активного вложения денег в разработку автоматических инсулиновых помп.
2013 год. Предложена генная терапия для лечения диабета 1-го типа у собак.
2020 год. Автоматические инсулиновые помпы дойдут до клинических испытаний.
2030 год. Будут созданы лекарства для остановки аутоиммунного разрушения клеток.
2040 год. Клеточные технологии позволят быстро восстанавливать пул бета-клеток.
2050 год. Будет выращена человеческая поджелудочная железа.
Диабет 2-го типа
Диабет 1-го типа, который так любят ученые, составляет около 10% случаев заболевания. Остальные 90% — это диабет 2-го типа, практически всегда связанный с набором лишнего веса.

David Izquierdo Roger / Alamy via Legion Medi
Низкокалорийная химия
«Разные ткани обладают разной чувствительностью к инсулину, — поясняет Юрий Филиппов, сотрудник Эндокринологического научного центра в Москве. — Мозг забирает глюкозу из крови, даже если инсулина нет совсем, мышцам и печени его нужно не так много, а вот жировая ткань — основной потребитель. Каждая жировая клетка, чтобы обеспечить себя глюкозой, расходует почти в 100 раз больше инсулина, чем мышечное волокно. При избытке жировой ткани поджелудочная железа перестает справляться с нагрузкой. Инсулина не хватает, уровень глюкозы в крови постоянно повышен, а это вредно и для самих клеток поджелудочной, и они начинают отмирать. Если болезнь не взять под контроль в самом начале, то через несколько лет поддерживать нормальный уровень глюкозы без инъекций инсулина будет нельзя. Конечно, вероятность развития диабета 2-го типа зависит от генетической предрасположенности, но при прочих равных чем больше у вас лишнего веса, тем сильнее вы рискуете».
Диабет 2-го типа развивается медленно, и при своевременном обнаружении его можно удерживать под контролем. «Существует даже статистика, что в США люди с диабетом 2-го типа живут на 5–7 лет дольше, чем те, у кого нет этого заболевания, — благодаря тому, что лучше заботятся о здоровье», — добавляет Юрий Филиппов.
Препаратов, которые снижают уровень глюкозы в крови, множество, и действуют они по-разному. Какие-то лекарства повышают чувствительность тканей к инсулину, другие увеличивают его синтез в поджелудочной железе, третьи усиливают выведение глюкозы с мочой или противодействуют глюкагону — гормону, который повышает уровень глюкозы в крови за счет высвобождения внутренних запасов организма. Но самый эффективный способ лечения диабета 2-го типа — снижение веса. Для тех, кто не готов отказаться от переедания, созданы низкокалорийные аналоги вредностей.
«Сегодня есть множество заменителей сахара и жира, — говорит химик-технолог пищевой промышленности Сергей Белков. — Такие чипсы сделать просто: пищевые волокна и модифицированный некалорийный крахмал как основа, для вкуса — заменитель жира, глутамат и ароматизаторы. Это не дело пяти минут, но за несколько дней можно разработать неплохую рецептуру. Однако потребители боятся химии, особенно пищевой, и не покупают такие продукты».

Matthew Horwood / Alamy via Legion Media
В лечении диабета 1-го типа все зависит от науки, и прогноз довольно оптимистичный. Скорее всего, в 2020–2030 годах у нас появится искусственная поджелудочная железа — инсулиновая помпа, способная самостоятельно принимать решения о темпе и количестве подачи гормона. Затем придет черед искусственно выращенных органов.
Параллельно будут разрабатываться лекарственные препараты, не дающие иммунной системе атаковать поджелудочную железу, и наберут обороты клеточная и генная терапия.
Вероятно, все эти технологии придется применять и для лечения диабета 2-го типа, ведь изобрести искусственную поджелудочную человечеству гораздо проще, чем перестать есть гамбургеры. Все-таки в ходе эволюции Homo sapiens преимущество получали те, кто хорошо думал, а вовсе не те, кто мало ел.
Число больных диабетом в мире за 30 лет выросло почти на четверть. По прогнозам, в 2030 году страдать от диабета будет каждый десятый взрослый. И при этом подавляющее большинство пациентов заболели, потому что не стали отказывать себе во вкусной и нездоровой пище.

Legion Media
Впрочем, благодаря науке они могут и дальше предаваться чревоугодию — уже сегодня диабет можно держать под контролем, не давая развиться осложнениям. А если лекарства продолжат создавать теми же темпами, что и сегодня, то в 2050 году диабет будет просто досадной неприятностью.
Лишние молекулы
Диабет развивается, когда в организме ломается механизм усвоения глюкозы. Углеводы из мороженого, картошки и любой другой пищи распадаются на молекулы простых сахаров. Важнейший из них — глюкоза, незаменимое топливо для работы мозга, мышц и других тканей. В норме, попав из кишечника в кровь, глюкоза довольно быстро распределяется по клеткам, которые в ней нуждаются. Но без инсулина клетки останутся голодными и не смогут забрать ни одной молекулы сахара, даже если кровь превратится в сироп.
Инсулин вырабатывает поджелудочная железа. И если по каким-то причинам ее клетки не могут производить нужное количество гормона, то у человека развивается диабет 1-го типа. Если же гормон синтезируется, но клетки перестают чувствовать его, то говорят о диабете 2-го типа. В обоих случаях клетки не получают энергии, а в крови накапливается глюкоза.
Именно избыточный сахар и приводит к тяжелым последствиям диабета. Лишние молекулы глюкозы связываются с белками, из которых состоят оболочки кровеносных сосудов, и со временем портят их: стенки теряют гибкость, а просвет сосуда уменьшается. Несколько лет без лечения — и кровоснабжение всех органов необратимо нарушается. Чтобы спасти организм от повреждений, больным колют инсулин, причем дозу необходимо рассчитывать исходя из количества попавшей в организм глюкозы. Искусственно введенный гормон помогает клеткам забрать сахар из крови, не давая глюкозе оседать на сосудах.
Диабет 1-го типа
Эта болезнь чаще всего развивается, когда иммунная система выходит из строя и начинает нападать на те клетки поджелудочной железы, которые производят инсулин, их называют бета-клетками. По крайней мере, в части случаев заболевание наследуется, и первые симптомы появляются еще в детстве. Ученые разработали несколько стратегий борьбы с болезнью.

Joana Kruse / Alamy via Legion Media
Научить иммунитет
Основная сложность с «натаскиванием» иммунной системы — отучить клетки-стражники нападать на поджелудочную железу, но при этом не нарушить их способность бороться с инфекциями, опухолевыми клетками и прочими врагами организма. В последние годы ученые приблизились к решению этой дилеммы. Например, специалисты шведской компании Dyamid Medical готовятся* начать клинические испытания так называемой противодиабетической вакцины. Результаты, которые были ранее получены на животных, восхищают: одна инъекция останавливает разрушение бета-клеток почти на три года.
У лекарства один недостаток: чтобы оно было эффективным, диабет нужно выявить в самом начале, когда лишний сахар еще не сделал свое черное дело. Зачастую на такой ранней стадии у больных нет никаких симптомов, и даже уровень сахара в крови и моче не повышен. Если же заболевание чуть запустить, вакцина уже не поможет.
* По состоянию на 2022 год компания продолжает клинические испытания вакцины, которые пока что вызывают у исследователей умеренный оптимизм
Вставить робожелезу
Большинство лабораторий сегодня ищут способ не излечить диабет, а облегчить жизнь тем, кто от него уже страдает. Основная задача — добиться того, чтобы людям не нужно было ежеминутно думать об уровне глюкозы в крови. Самый очевидный путь — заменить поджелудочную железу на искусственную.

Erika Eros / Alamy via Legion Media
Механический орган устроен довольно просто: это помпа, которая вбрасывает в кровь инсулин в ответ на изменение уровня глюкозы. Главная проблема моделей, которые есть на рынке сегодня, — датчик глюкозы не получается встроить в кровоток без риска образования тромбов. В итоге механическая железа слишком медленно реагирует на изменение уровня сахара, а ведь еще нужно время на то, чтобы подействовал инсулин. Искусственный орган хорошо работает, когда человек спит или просто сидит, но стоит ему поесть, как помпа перестает справляться.
«Исследователи продолжают разрабатывать быстродействующий инсулин, который приблизит помпы к полной автономии, — говорит Аарон Ковальский, вице-президент американского фонда JDRF, поддерживающего исследования диабета. — Мы ожидаем, что системы, автоматически подающие инсулин, будут созданы в ближайшие 3–5 лет*. В перспективе их сможет применять большинство людей с диабетом 1-го типа, но перед этим еще предстоит пройти длительный процесс официального утверждения».
* Испытания таких помп действительно начались, и к 2022 году устройства с вживляемым датчиком глюкозы неоднократно показали свою эффективность
Перепрограммировать печень
Идеальным лекарством от диабета стала бы новая поджелудочная железа, но ее создание — пока дело отдаленного будущего. Сейчас многие лаборатории работают над перепрограммированием отдельных клеток. Например, исследователи из Медицинского центра имени Хаима Шиба в Израиле уже много лет пытаются заставить печень взять на себя функции поджелудочной железы.
Ученые активируют в клетках печени гены, отвечающие за синтез инсулина. Само по себе это несложно, куда труднее научить клетки печени вырабатывать инсулин в нужное время и в нужных количествах. Есть первые результаты испытаний на животных, но переносить методику на человека пока рано.
Другой путь — пересадка больным бета-клеток от донора, а в далекой перспективе и от животных. Чтобы защитить спасительные, но чужеродные клетки от нападок иммунной системы, исследователи помещают их внутрь специальных маскировочных мембран. Помимо маскировки, капсула, сделанная из такой мембраны, должна быстро пропускать глюкозу и выработанный в ответ на нее инсулин.

Luka Čulig / Alamy via Legion Media
Один из сторонников этого направления, профессор Эммануэль Опара из Института регенеративной медицины Уэйк-Форест, рассказывает: «Крысы с диабетом, которым были пересажены инкапсулированные бета-клетки, в наших экспериментах чувствуют себя лучше, чем если бы мы просто кололи им инсулин. Мы считаем, что это связано с выработкой такими клетками С-пептида — побочного продукта производства инсулина, который, как предполагается, предотвращает осложнения диабета. Если мы сейчас получим финансирование, чтобы провести эксперименты на приматах, то через три года сможем дойти и до клинических испытаний».
Ввести нужный ген
Самый спорный, но и самый многообещающий подход к излечению диабета 1-го типа — генная терапия. Идея проста: ввести в клетки больного фрагмент ДНК, который отвечает за выработку инсулина. Но при попытке сделать это возникает множество сложностей: например, если генный материал встроится не туда, клетка может стать раковой.
Кроме того, ГМ-клетки в каждый момент должны производить нужное количество инсулина, а значит, необходимо создать еще и механизм обратной связи. Тем не менее работа в этом направлении кипит. В 2013 году профессор Фатима Бош и ее коллеги из Автономного университета Барселоны опубликовали результаты четырехлетних наблюдений за больными диабетом собаками, в клетки которых была вставлена такая «лечебная» ДНК.
В течение четырех лет животные не получали другого лечения, но вырабатывали инсулин, как здоровые. За время эксперимента ученые не увидели осложнений, характерных для диабета. Авторы не предлагают немедленно использовать методику для людей, но уверены, что в ветеринарную практику ее можно внедрять смело.
Хроника борьбы с сахаром
1889 год. Открытие связи поджелудочной железы с регуляцией уровня сахара.
1922 год. Первая инъекция инсулина, выделенного из поджелудочной железы теленка
1923 год. Нобелевская премия за открытие инсулина и разработку методов его очистки.
1952 год. Доказана эффективность метформина, первого лекарства против диабета 2-го типа.
1958 год. Нобелевская премия за расшифровку структуры инсулина.
1978 год. Создание генно-модифицированной бактерии, производящей человеческий инсулин.
1993 год. Исследование механизма развития осложнений из-за повышенного уровня глюкозы.
2006 год. Начало активного вложения денег в разработку автоматических инсулиновых помп.
2013 год. Предложена генная терапия для лечения диабета 1-го типа у собак.
2020 год. Автоматические инсулиновые помпы дойдут до клинических испытаний.
2030 год. Будут созданы лекарства для остановки аутоиммунного разрушения клеток.
2040 год. Клеточные технологии позволят быстро восстанавливать пул бета-клеток.
2050 год. Будет выращена человеческая поджелудочная железа.
Диабет 2-го типа
Диабет 1-го типа, который так любят ученые, составляет около 10% случаев заболевания. Остальные 90% — это диабет 2-го типа, практически всегда связанный с набором лишнего веса.

David Izquierdo Roger / Alamy via Legion Medi
Низкокалорийная химия
«Разные ткани обладают разной чувствительностью к инсулину, — поясняет Юрий Филиппов, сотрудник Эндокринологического научного центра в Москве. — Мозг забирает глюкозу из крови, даже если инсулина нет совсем, мышцам и печени его нужно не так много, а вот жировая ткань — основной потребитель. Каждая жировая клетка, чтобы обеспечить себя глюкозой, расходует почти в 100 раз больше инсулина, чем мышечное волокно. При избытке жировой ткани поджелудочная железа перестает справляться с нагрузкой. Инсулина не хватает, уровень глюкозы в крови постоянно повышен, а это вредно и для самих клеток поджелудочной, и они начинают отмирать. Если болезнь не взять под контроль в самом начале, то через несколько лет поддерживать нормальный уровень глюкозы без инъекций инсулина будет нельзя. Конечно, вероятность развития диабета 2-го типа зависит от генетической предрасположенности, но при прочих равных чем больше у вас лишнего веса, тем сильнее вы рискуете».
Диабет 2-го типа развивается медленно, и при своевременном обнаружении его можно удерживать под контролем. «Существует даже статистика, что в США люди с диабетом 2-го типа живут на 5–7 лет дольше, чем те, у кого нет этого заболевания, — благодаря тому, что лучше заботятся о здоровье», — добавляет Юрий Филиппов.
Препаратов, которые снижают уровень глюкозы в крови, множество, и действуют они по-разному. Какие-то лекарства повышают чувствительность тканей к инсулину, другие увеличивают его синтез в поджелудочной железе, третьи усиливают выведение глюкозы с мочой или противодействуют глюкагону — гормону, который повышает уровень глюкозы в крови за счет высвобождения внутренних запасов организма. Но самый эффективный способ лечения диабета 2-го типа — снижение веса. Для тех, кто не готов отказаться от переедания, созданы низкокалорийные аналоги вредностей.
«Сегодня есть множество заменителей сахара и жира, — говорит химик-технолог пищевой промышленности Сергей Белков. — Такие чипсы сделать просто: пищевые волокна и модифицированный некалорийный крахмал как основа, для вкуса — заменитель жира, глутамат и ароматизаторы. Это не дело пяти минут, но за несколько дней можно разработать неплохую рецептуру. Однако потребители боятся химии, особенно пищевой, и не покупают такие продукты».

Matthew Horwood / Alamy via Legion Media
В лечении диабета 1-го типа все зависит от науки, и прогноз довольно оптимистичный. Скорее всего, в 2020–2030 годах у нас появится искусственная поджелудочная железа — инсулиновая помпа, способная самостоятельно принимать решения о темпе и количестве подачи гормона. Затем придет черед искусственно выращенных органов.
Параллельно будут разрабатываться лекарственные препараты, не дающие иммунной системе атаковать поджелудочную железу, и наберут обороты клеточная и генная терапия.
Вероятно, все эти технологии придется применять и для лечения диабета 2-го типа, ведь изобрести искусственную поджелудочную человечеству гораздо проще, чем перестать есть гамбургеры. Все-таки в ходе эволюции Homo sapiens преимущество получали те, кто хорошо думал, а вовсе не те, кто мало ел.
Взято: Тут
303















